
Investigación Médica
Cuando la nanotecnología imita al sistema inmune
Los anticuerpos BiTE permite el abordaje de patologías como la leucemia linfoblástica aguda y el linfoma no-Hodgkin
El cuerpo humano dispone de miles de millones de anticuerpos, unas proteínas en forma de 'y' que están producidas por un tipo de glóbulo blanco denominado linfocito B. Estas células identifican y neutralizan a los antígenos, término que agrupa a las sustancias dañinas y extrañas que se introducen en el cuerpo: una vez que el anticuerpo reconoce a su antígeno complementario, se une a él y lo 'marca' para que sea atacado por otras células del sistema inmune.
Este abordaje del cuerpo humano ha inspirado a los investigadores de la biotecnológica estadounidense Amgen para el desarrollo de un nuevo fármaco denominado blinatumomab, que podría ser útil contra la leucemia linfoblástica aguda y el linfoma no-Hodgkin y que se está desarrollando en la planta de investigación y desarrollo que la compañía tiene en Munich (Alemania).
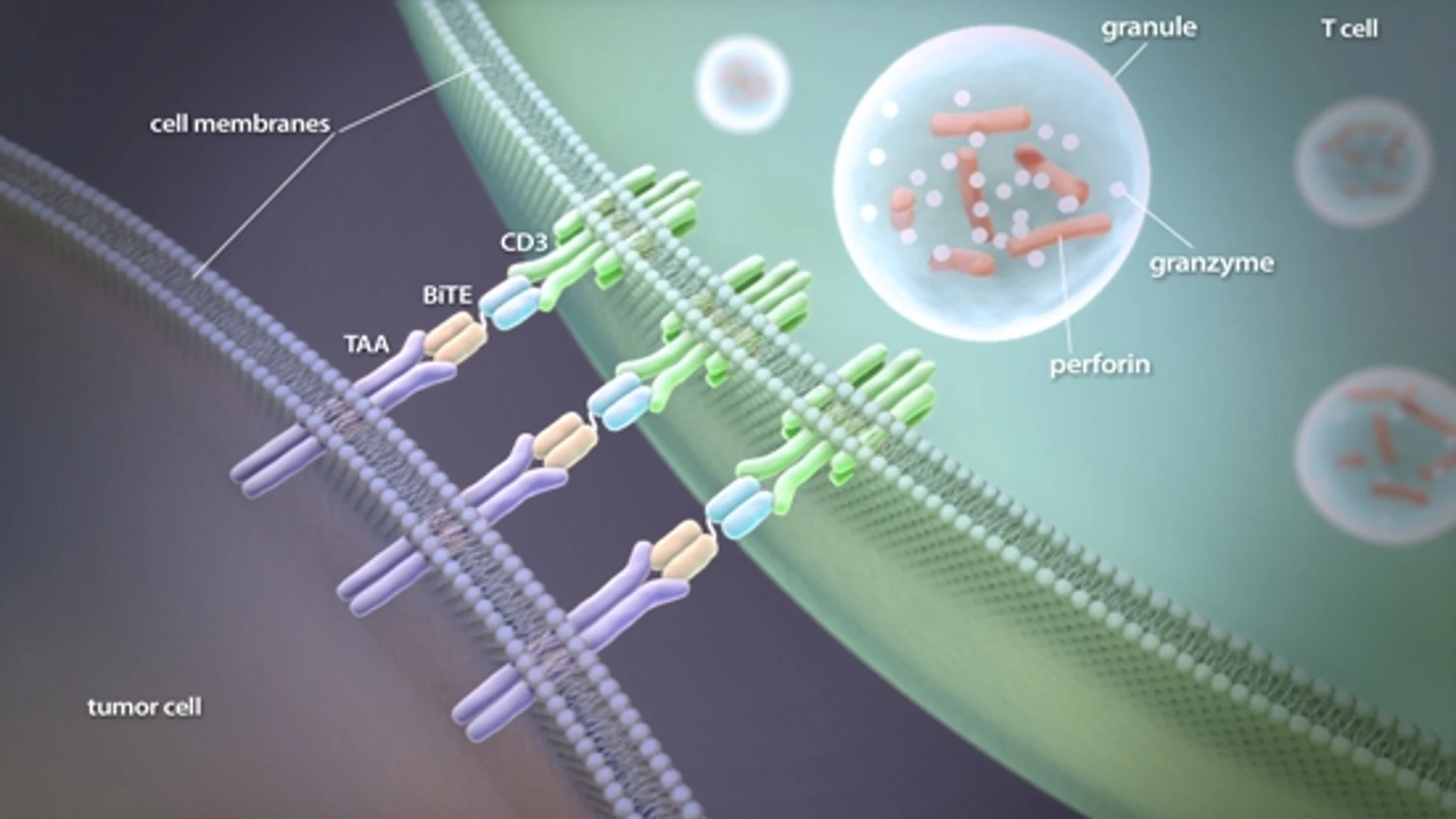
La técnica se denomina BiTE, siglas en inglés de captador biespecífico de la célula T: mediante nanotecnología, se han diseñado anticuerpos modificados que funcionan como puentes entre las células del cáncer y las células T, que es el tipo de glóbulo blanco capaz de matar a los antígenos considerados como una amenaza para el cuerpo humano. Estos 'puentes' permiten que las células T introduzcan enzimas como las granzimas y proteínas como las perforinas en la célula del cáncer, lo que acaba desarrollando su aniquilación, en un proceso conocido como una muerte celular programada o apoptosis.
"De este modo, las células T activadas por BiTE comienzan, como un ejército, a romper en serie las membranas de las células cancerosas y a proliferar hasta eliminarlas. Debe recordarse que las células T sólo se activan en el sitio donde son necesarias y cuando las células diana están presentes", recalcó el doctor Patrick A. Bauerle, profesor de inmunología de la Universidad de Munich y responsable del centro investigador.
Células T: clave en el sistema inmune
El cuerpo humano cuenta con estos linfocitos en la sangre, la linfa y los tejidos: son elementos clave de nuestro sistema inmunitario, al haber evolucionado para eliminar a las células infectadas por virus. Como explicó Bauerle, "han constituido mecanismos para buscar y luchar contra invasiones externas. Además, se mueven 100 veces más rápido que otras células y eliminar tanto a los antígenos que se están dividiendo como a los latentes, proliferando en el sitio de activación".
Inmunoterapia: nuevas armas contra el cáncer
La nanotecnología es un pilar fundamental es este nuevo manejo del cáncer, denominado genéricamente inmunoterapia, y que permite que estos nuevos fármacos bloqueen las proteínas que utilizan los tumores para evadirse del sistema inmune: así, este sistema del cuerpo humano, al reconocer a las células tumorales como elementos peligrosos, las destruye, con menos efectos secundarios que los tratamientos utilizados hoy en la práctica clínica.
En la actualidad, se ha puesto en marcha seis estudios preliminares para probar la eficacia de blinatumomab en unos 250 pacientes con enfermedades como leucemia linfoblástica aguda reincidente o refractaria (adultos, adolescentes y niños), enfermedad mínima residual o linfoma b difuso de célula grande reincidente o refractario. Para los investigadores, el hipotético mecanismo de acción del fármaco permite dirigir a las células T del cuerpo humano contra las células diana de leucemias y linfomas que expresan CD19, una proteína presente en su superficie.
La leucemia más común en niños
La leucemia linfoblástica aguda es el cáncer pediátrico más común en niños de uno a siete años: representa el 12% de los casos mundiales de leucemia y, de los 42.000 casos diagnosticados, se calcula que fallecerán unas 31.000 personas. La mayoría de los casos no están relacionados con la herencia genética y, entre los factores que aumentan el riesgo de sufrirla, están los tratamientos oncológicos previos, exposición a la radiación, desórdenes genéticos y tener un hermano/a con la enfermedad. El diagnóstico se basa en análisis de sangre y de médula ósea, técnicas de imagen y punciones lumbares.
✕
Accede a tu cuenta para comentar


